Синдром грушевидной мышцы – болевой синдром, локализирующийся в ягодичной области с возможной иррадиацией (распространением боли) в паховую область, верхнюю часть бедра и голени.
Синдром грушевидной мышцы является самой распространенной туннельной невропатией. Компрессия корешка L5 или S1, а также неудачные инъекции лекарственных веществ вызывают патологическое напряжение грушевидной мышцы, что ведет к сдавливанию седалищного нерва или (при высоком отхождении) его ветвей, а также сосудов, сопровождающих его в подгрушевидном пространстве.
Встречается синдром грушевидной мышцы не реже, чем у половины больных, страдающих дискогенным пояснично-крестцовым радикулитом. Рефлекторное напряжение, возникающее в мышце и происходящие в ней нейротрофические процессы, как правило, вызваны раздражением первого крестцового, а не пятого поясничного корешка. Если пациенту поставлен диагноз дискогенный пояснично-крестцовый радикулит, возможно возникновение предположения о наличии синдрома грушевидной мышцы при наличии упорных болей, ощущаемых по ходу седалищного нерва и не уменьшающихся не смотря на медикаментозное лечение. Гораздо сложнее определить присутствие данного синдрома, если в наличии болевые ощущения в области ягодицы, которые носят ограниченный характер и связаны с определенными положениями таза или его перемещениями при ходьбе.
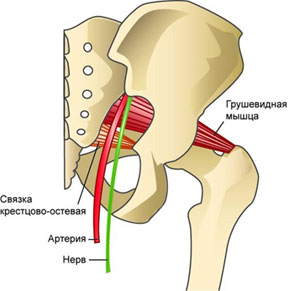
Под ягодичной мышцей находится грушевидная мышца. Между ней и крестцово-остистой связкой проходит нижняя ягодичная артерия и седалищный нерв. При воспалении грушевидной мышцы ею или ее сухожилием сдавливается седалищный нерв (ишиас, ишиалгия).
Если тоническое напряжение данной мышцы длительное, появляется сдавливание (компрессия) нервно-сосудистого образования, что влечет за собой сосудистые нарушения и выраженный болевой синдром в пораженной нижней конечности. Однако данное заболевание редко встречается.
Врачам общей практики давно знаком синдром грушевидной мышцы. Он может быть следствием перегрузки грушевидной мышцы, связок и мышц пояса нижних конечностей, симптомом заболеваний органов малого таза, осложнением поясничного остеохондроза.
При миофасциальном болевом синдроме наблюдается первичное поражение грушевидной мышцы. Непосредственными причинами возникновения первичного поражения грушевидной мышцы могут быть:
- растяжение
- травма пояснично–крестцовой и ягодичной областей
- перетренированность мышц
- длительное пребывание в анталгической позе
- неудачная инъекция лекарственных средств в область грушевидной мышцы
- переохлаждение
- оссифицирующий миозит
Возникновение вторичного синдрома грушевидной мышцы может быть при:
- заболевании крестцово-подвздошного сочленения,
- заболевании малого таза, к примеру, при гинекологических болезнях.
Вертеброгенная патология может привести к рефлекторному спазму мышц. Развивающийся по этой схеме синдром грушевидной мышцы (не корешковый), имеющий мышечно-тонические проявления, является одним из наиболее часто встречающихся вариантов бедренных и поясничных болей. При дискогенных радикулопатиях с поражением спинномозговых корешков наблюдается патологическое напряжение грушевидной мышцы в виде спазма. В этом случае в наличии клиническое сочетание корешковых и рефлекторных механизмов с возникающими неврологическими проявлениями вертеброгенной патологии.
Таким образом, становится понятным, что могут быть вертеброгенные и невертеброгенные причины синдрома грушевидной мышцы.
Вертеброгенные причины:
- травмы позвоночника и спинномозговых корешков
- опухоли позвоночника и спинномозговых корешков
- радикулопатия L1 - S1 корешков
- поясничный стеноз
Невертеброгенные причины:
- миофасциальный болевой синдром
- отражённые боли, возникающие при заболеваниях внутренних органов.
Грушевидная мышца (m. piriformis) – это плоский равнобедренный треугольник. Начало мышца берет от передней поверхности крестцовой кости, дальше от оси (латеральнее) второго-четвертого крестцовых отверстий (основание треугольника). Дополняется грушевидная мышца волокнами, которые начинаются в большой седалищной вырезке подвздошной кости, иногда от крестцово-остистой связки.
Грушевидная мышца начинается в области капсулы крестцово-подвздошного сочленения. Дальше через большое седалищное отверстие ее пучки выходят из малого таза, после переходят в короткое и узкое сухожилие, которое прикрепляется к медиальной поверхности большого вертела бедра. Здесь находится слизистая сумка.
Грушевидная мышца не занимает всё седалищное отверстие, она образует верхнюю и нижнюю щель. Верхняя щель занята верхней ягодичной артерией и нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв. Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
Функционально грушевидная мышца предназначена для отведения бедра и ротации его кнаружи. Она одновременно разгибает и отводит бедро, а также вращает его при резкой флексорно-абдукционной позе. Эта мышца необходима для «приякоривания» головки бедра по аналогии с функцией надостной мышцы по отношению к головке плечевой кости. Она удерживает бедро от быстрой внутренней ротации в первой стадии бега и ходьбы. Также с ее помощью создается косое усилие крестцу и за счет нижней части мышцы обеспечивается «стригущее» усилие для крестцово-подвздошного сочленения - тянет вперед свою сторону основания крестца, а его вершину назад. Эта мышца способствует качанию (антинутации) крестца. Если нутирующие мышцы тянут крестец вперед, грушевидная мышца тянет назад его нижние отделы в сторону задних отделов безымянных костей.
Контрактура грушевидной мышцы приводит к легкому растяжению ее антагонистов - аддукторов бедра. Однако они одновременно вращают бедро кнаружи и являются в этом отношении синергистом грушевидной мышцы. Частично средняя ягодичная мышца вращает бедро внутрь, также она отводит бедро, не являясь полным антагонистом грушевидной мышцы.
Таким образом, в отношении функции отведения бедра все ягодичные мышцы являются агонистами грушевидной мышцы, а все аддукторы - антагонистами. Более сложными комплексами мышц осуществляются вращательные движения.
Ствол седалищного нерва в 90% случаев выходит в ягодичную область из полости таза под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Предпосылка к компрессии седалищного нерва - индурация грушевидной мышцы, возникающая при ее асептическом воспалении. Измененная грушевидная мышца способна сдавливать седалищный нерв, а также другие ветви второго-четвертого крестцовых нервов - нижний ягодичный нерв, задний кожный нерв бедра, половой нерв.
Таким образом, при возникновении синдрома грушевидной мышцы может быть:
- сдавление седалищного нерва между крестцово-остистой связкой и измененной грушевидной мышцей,
- сдавление седалищного нерва измененной грушевидной мышцей при его прохождении через мышцу (вариант развития седалищного нерва),
- сдавление ветвей второго, третьего, четвертого крестцовых нервов - нижнего ягодичного нерва, заднего кожного нерва бедра, полового нерва.
Состав клинической картины синдрома грушевидной мышцы:
- локальные симптомы
- симптомы сдавления седалищного нерва
- симптомы сдавления нижней ягодичной артерии, сосудов седалищного нерва
К локальным симптомам относятся:
- тянущая, ноющая, «мозжащая» боль в ягодице, в тазобедренном и крестцово-подвздошном суставах, усиливающаяся в положении стоя, при ходьбе, при приведении бедра и в полуприседе на корточках
- в положении лежа, в положении сидя с разведенными ногами боль немного стихает
- если хорошо расслабить большую ягодичную мышцу, под ней можно прощупать плотную, болезненную при натяжении грушевидную мышцу (симптом Бонне–Бобровниковой)
- в точке грушевидной мышцы на задней поверхности ноги появляется боль при перкуссии (симптом Виленкина),
- проявляется болезненность седалищной ости, на которую натыкается ощупывающий палец при интенсивном скольжении от седалищного бугра медиально вверх
- нередко тоническое напряжение грушевидной мышцы может сочетаться с подобным состоянием прочих мышц тазового дна – внутренней запирательной, копчиковой, леватора ануса и других, в таких случаях говорится о синдроме тазового дна.
Синдром грушевидной мышцы почти всегда сопровождают легкие сфинктерные нарушения: перед началом мочеиспускания возникает небольшая пауза.
Симптомами сдавления седалищного нерва и сосудов в подгрушевидном пространстве являются:
- боли при компрессии седалищного нерва имеют тупой, «мозжащий» характер с присутствующей вегетативной окраской (ощущения одеревенения, зябкости, жжения)
- происходит иррадиация боли по всей ноге или же преимущественно по зоне иннервации малоберцового и большеберцового нервов
- провоцирующими факторами сдавления являются стрессовые ситуации, перемена погоды, тепло
- иногда происходит снижение ахиллова рефлекса, поверхностной чувствительности
- если вовлечены преимущественно волокна, формирующие большеберцовый нерв, боль начинает локализоваться в задней группе мышц голени: при ходьбе, при пробе Ласега; также болезненность отмечается в икроножной и камбаловидной мышцах.
Симптомами сдавления сосудов седалищного нерва и нижней ягодичной артерии являются:
- резкий спазм сосудов ноги, который приводит к перемежающейся хромоте: пациенту при ходьбе приходится останавливаться, садиться, ложиться; кожа на ноге бледнеет; после отдыха больной способен продолжить ходьбу, но вскоре тот же приступ повторяется.
Важный диагностический тест, который подтверждает ведущую роль грушевидной мышцы в формировании клинической картины - инфильтрация новокаином грушевидной мышцы с оценкой положительных сдвигов, которые при этом возникают.
Проведение определенных мануальных тестов помогает при диагностике синдрома грушевидной мышцы:
- болезненность, возникающая при пальпации верхневнутренней области большого вертела бедренной кости (на месте прикрепления грушевидной мышцы),
- болезненность, возникающая при пальпации нижнего отдела крестцово-подвздошного сочленения (на проекции места прикрепления грушевидной мышцы),
- воспроизведение боли при пассивном приведение бедра и его одновременной ротацией внутрь (симптом Бонне-Бобровниковой),
- тест на исследование крестцово-остистой связки, который позволяет одновременно диагностировать состояние подвздошно-крестцовой и крестцово-остистой связок,
- при поколачивании с больной стороны ягодицы возникает боль и распространяется по задней поверхности бедра,
- при ударе по нижнепоясничным или верхнекрестцовым остистым отросткам молоточком (сложенными пальцами) происходит сокращение ягодичных мышц (симптом Гроссмана).
Алгоритм лечения синдрома грушевидной мышцы аналогичен алгоритму лечения боли, которая связана с компрессией (сдавливанием) нервных корешков пояснично-крестцового отдела позвоночника или с нестабильностью позвоночника. Данное заболевание не следует рассматривать как местное проявление боли. Проводимое лечение направлено не только на снятие болевого синдрома, но и на исключение самой причины, по которой возникло заболевание.
Если выражен болевой синдром, врач назначает медикаментозную терапию, которая направлена на уменьшение мышечного спазма околопозвоночных мышц и купирование (снятие) боли. Самым эффективным способом лечения синдрома грушевидной мышцы, а также любых хронических болей в пояснично-крестцовом отделе позвоночника является сочетание рефлекторных методов:
- иглорефлексотерапия
- фармакопунктура
- мокса-терапия
- вакуумная терапия
- лазеропунктура
- лечебная гимнастика и некоторые другие методы
В целом, своевременное обращение за врачебной помощью, полноценная диагностика для исключения влияния сопутствующей патологии, комплексный подход к терапии обеспечивают благоприятный исход заболевания. По опыту лечения пациентов с синдромом грушевидной мышцы можно сказать, что при своевременном и адекватном лечении улучшение состояния отмечается в первые дни от начала лечения заболевания.
Для расслабления грушевидной мышцы, а также активации ее антагонистов рекомендуются гимнастические упражнения, проводимые в следующем порядке.
Пациент в положении лежа на спине, ноги полусогнуты и опираются подошвами о кушетку, выполняются плавные движения соединения и разведения коленей. Полусогнутые ноги соединены, пациент энергично толкает одно колено другим в течение 3-5 с. Упражнение «люлька» необходимо по возможности выполнять без помощи рук при активном сгибании бедер.
Пациент в положении сидя широко расставляет ступни, колени соединяет, ладонью одной вытянутой руки опирается о кушетку, начинает вставать с кушетки. В тот момент, когда ладонь опирающейся руки отрывается от кушетки, подает вторую руку инструктору, который помогает завершить выпрямление тела, соединенные колени при этом разъединяются.
Если состояние улучшится, на этапе регрессии и в период ремиссии, рекомендовано сидеть в положении "нога на ногу" (часто, но не долго).